オーストラリア医師、レジストラを振り返る(パート3:心臓病科・心疾患集中治療室)
Aさんに出会ったのは、ぼくがHollywood Private Hospitalの心疾患集中治療室(Coronary Care Unit, CCU)でレジストラをしている時だった。
Hollywood Private Hospitalのレジストラの仕事は定期的に、夜勤、深夜勤務、休日勤務が回ってくる。その時は、心疾患集中治療室のレジストラとしてではなく、Hollywood Private Hospital全体の患者さんのケアに当たる Doctor In Charge というポジションに付く。そして、レジデントやインターンなどの経験年数が少ない医師が対応できない臨床ケースに対応をする。特に、Doctor In Chargeは、コードブルー(緊急事態)の時にリーダーとなり、他の医師や看護師さんたちに指示を与え、臨床的決断を下す。これは、とても重い責任が伴う仕事である。なぜなら、リーダーが医療ミスを犯せば、それが患者さんの病態の悪化や死につながることを意味しているからだ。
Hollywood Private Hospitalのコードブルーは、患者さんのケアに当たる医療従事者が「これは命に危険がある」と感じた時に、患者さんのそばにあるボタンを押し、その連絡が病院の連絡網に回って、医師の持っているポケベルがけたたましく鳴るようになっている。ポケベルが鳴ると、緊急でないタスクでない限り、いまやっていることを速やかに止めて、ポケベルに表示されているコードブルーの場所に早足で駆け付ける。
話を戻すと、Aさんは、心疾患集中治療室の患者さんではなく、ぼくが休日出勤をしていたときに鳴り響いたコードブルーの患者さんだった。Aさんは肺と心臓の疾患を持病として持っていて、内科の病棟に入院していた。
ぼくがAさんの部屋に着いたとき、中にはAさんと、ボタンを押した看護師さんしかいなかった。コードブルーの連絡は医師のポケベルに届くが、どんな臨床危機状態なのかの内容は届かない(ポケベルの文字数が限られているのが原因)。そのため、ぼくは、Aさんの状態を観察しながら、看護師さんに「なぜコードブルーが鳴ったのか」「Aさんはなぜ内科の病棟にいるのか」などを聞いた。
看護師さんによると、Aさん(76歳)の呼吸の乱れと動脈酸素飽和度の低下に危機感を覚え、部屋にあったコードブルーのボタンを押したのだという。入院の理由は肺炎だった。
Aさんの顔には鼻カニューレが巻かれていて、Aさんの乱れた呼吸と大量に放出される酸素の音が部屋を充満していた。
ぼくはまず、後から来た看護師さんや医師たちに指示を与え、ABCDEの役割分担をはっきりさせた。
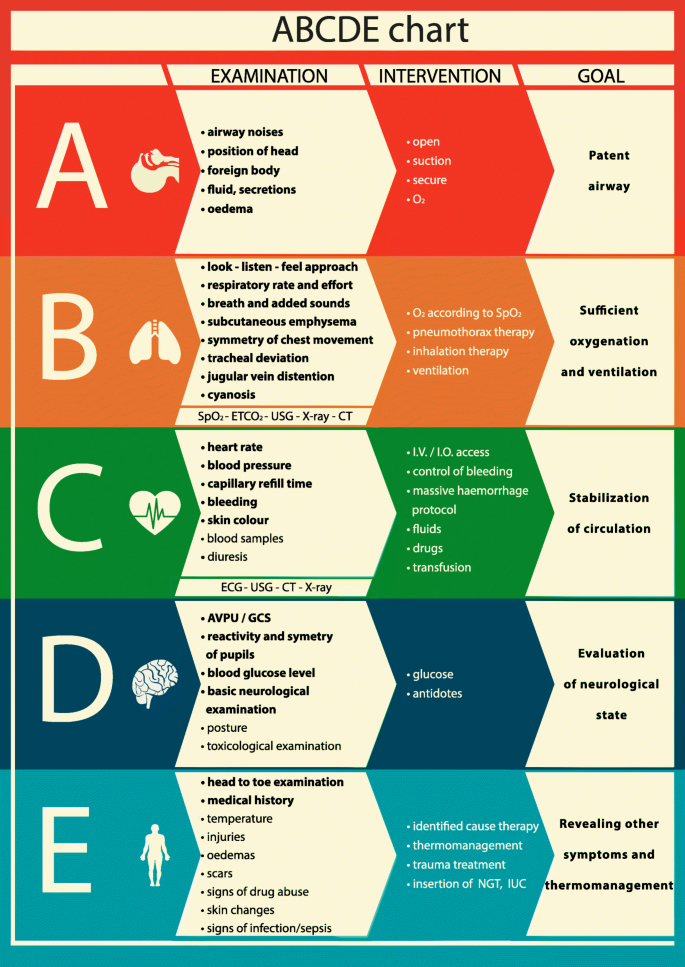
みんながそれぞれの役割を果たしている間、ぼくは、Aさんのノートを読んで、過去の病歴、投与されている薬剤、医療ケアのゴールなどに目を通した。Aさんは、肺炎のほかにも、心不全や呼吸不全を患っていた。肺炎には IV meropenem が投与されていた。医療ケアのゴールには、「心肺蘇生はしない」「気管挿管はしない」「集中治療室には行かない」と書かれていた。
ぼくがAさんの状態をある程度理解できたころには、Aさんの状態は急速に悪化し、動脈酸素飽和度は78%で、呼吸は1分間に35~40回ぐらいになっていた。
ぼくは、Aさんの鼻カニューレをNon-breathing Hudson Maskへと変更し、酸素を最大の量で送るように指示した。そして、Breathingを担当して医師に胸部X線を用意してもらい、Circulationを担当していた医師に、もうひとつの静脈内カニューレを挿管し、一連の血液検査と血液培養を送るように指示した。そして、看護師さんに、Aさんの主治医にすぐに来てもらうよう連絡してもらった。

データがすぐに得られる静脈ガス検査と胸部X線の結果に目を通しただけで、Aさんが肺炎と心不全が原因の「呼吸不全の悪化」によって苦しんでいることが分かった。
ぼくはステロイドと利尿剤を投与するように指示した。
薬剤が準備されている間、ぼくはAさんの家族に電話をし、Aさんの病態が悪化したことを伝えた。そして、病院にすぐに来るようにお願いをした。幸い、Aさんの家族は病院に向かっていたようで、電話をしてから3分ぐらいで、病棟の部屋の外に着いた。
ぼくは、Aさんの部屋から出て、部屋の外で待っているAさんのパートナーと3人息子のひとりひとりの目を見ながら、ゆっくりと現段階の状況を話した。そして、Aさんの医療ケアのゴール「心肺蘇生はしない」「気管挿管はしない」「集中治療室には行かない」が、Aさんと家族の意思であることを再確認した。Aさんのパートナーは静かにうなずいた。息子3人は目に大粒の涙を浮かべていた。
ぼくは、Aさんの家族と一緒に部屋に入り、Aさんと家族が少しでも会話できるようにした。Aさんは息切れしていたため、しゃべることがほとんどできなかった。そして、とぎれとぎれの会話が終わったころ、ぼくは持続陽圧呼吸療法をAさんに提案した。Aさんのパートナーは、Aさんが過去に持続陽圧呼吸療法を使ったが、使用に耐えられなかったことを教えてくれた。それでも、Aさんも家族も持続陽圧呼吸療法を了承してくれた。

ソース:emedicinehealth
持続陽圧呼吸療法は回復をもたらしてくれた。しかし、その回復は一時的なもので、Aさんが持続陽圧呼吸療法に耐えられなくなり、装置を顔から外そうとした。装置が外れた途端に、呼吸回数は40回を超え、パルスオキシメーターの動脈酸素飽和度は測定不可能になった。
そんな危篤な状態でも、Aさんの意識はある程度保たれていて、質問にうなずいたり、首を振ったりして、ぼくと意思疎通をすることができた。
「心肺蘇生はしない」「気管挿管はしない」「集中治療室には行かない」という意思をAさんが示し、これ以上の医療行為を施してもAさんの「生きることの質」が向上することは見込めないと理解したぼくは、家族がそばにいる部屋で、Aさんに簡単なふたつの質問をした。
「持続陽圧呼吸療法を外すと、呼吸不全が悪化し、あなたは死んでしまうかもしれません。それは、あなたが望むことですか?」
Aさんは、ゆっくりと頷いた。
「持続陽圧呼吸療法を続ければ、あなたは生き延びられるかもしれません。それが、あなたの望むことですか?」
Aさんは、ゆっくりと首を振った。
Aさんの主治医が到着すると、ぼくは一連の流れを説明した。そして、主治医がAさんと家族に状況確認をし始めたのを見て、ぼくは主治医に来てくれたことを感謝し、Aさんがいた内科の病棟を後にした。